患者男性,80岁,临床诊断非萎缩性胃炎,胃多发性息肉。
胃镜:胃底黏膜可见半球形、丘状息肉样隆起13枚,直径约2-6mm,其中5枚局部注射后抬举征阳性。
大体所见 (胃底)灰白色息肉样组织一枚,体积1cm×0.8cm×0.7cm
镜下所见
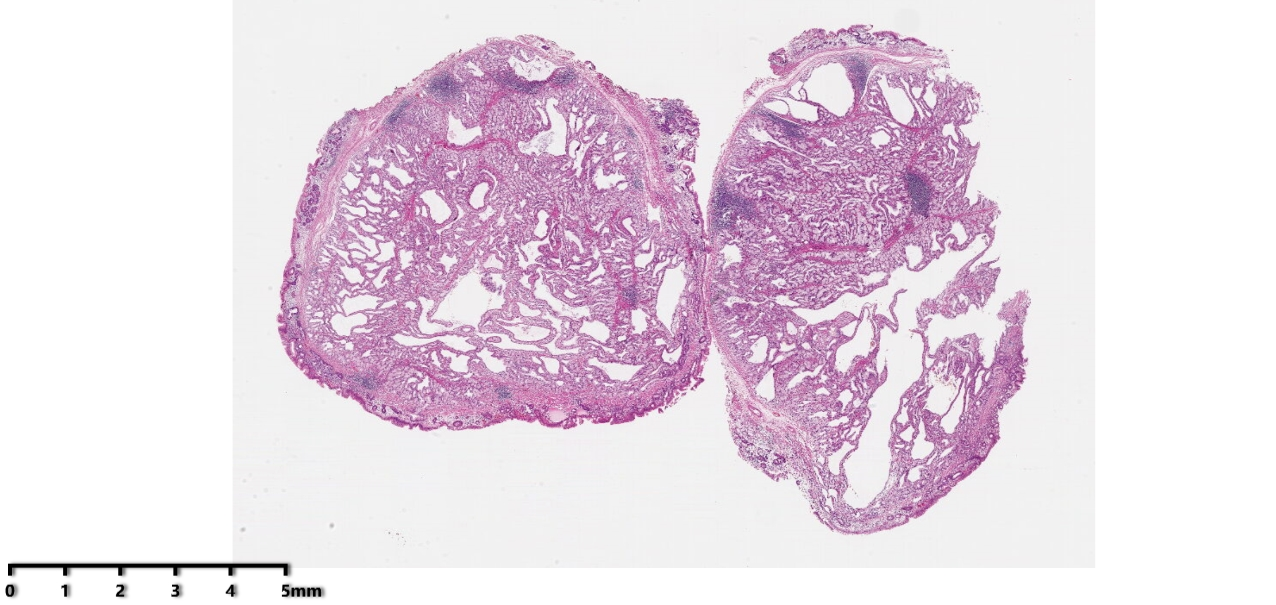
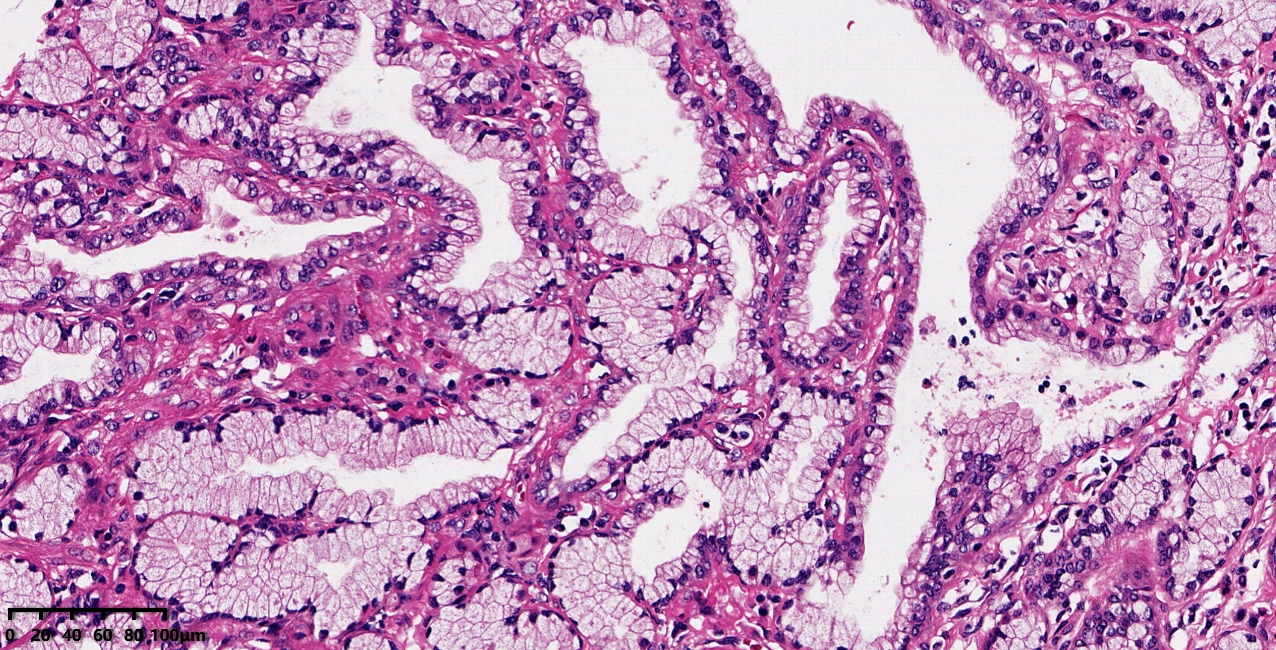
图1:低倍镜下可见边界清楚的息肉样肿物
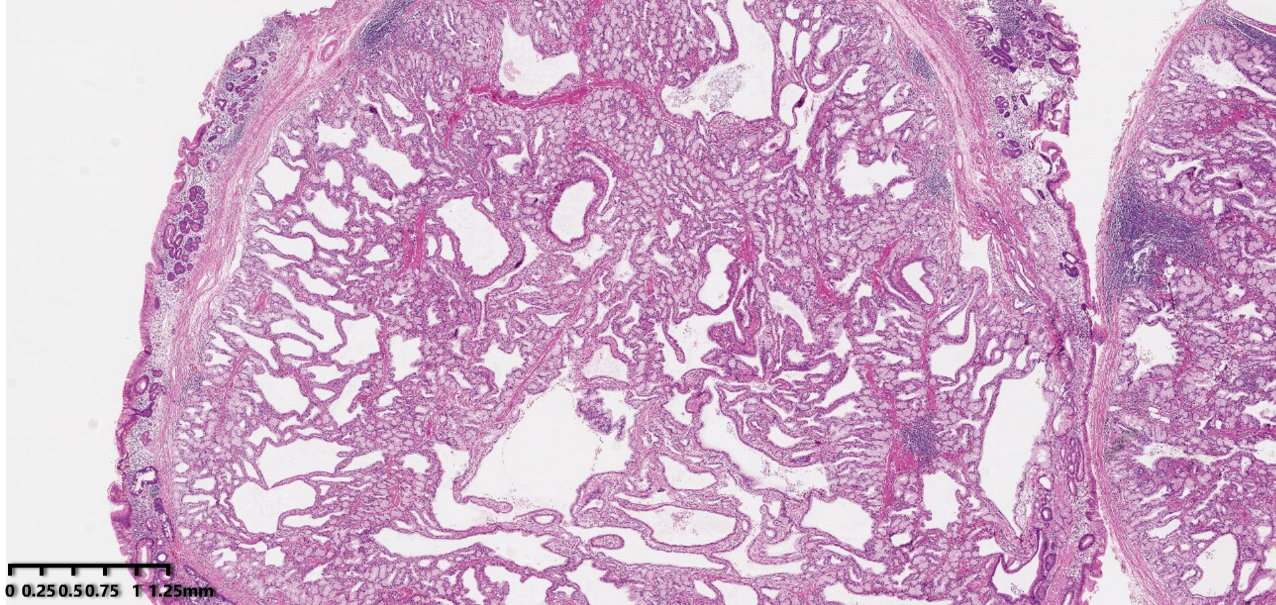
图2:稍高倍镜下可见肿物呈内翻性生长模式,可见到不同程度扩张扭曲的腺体
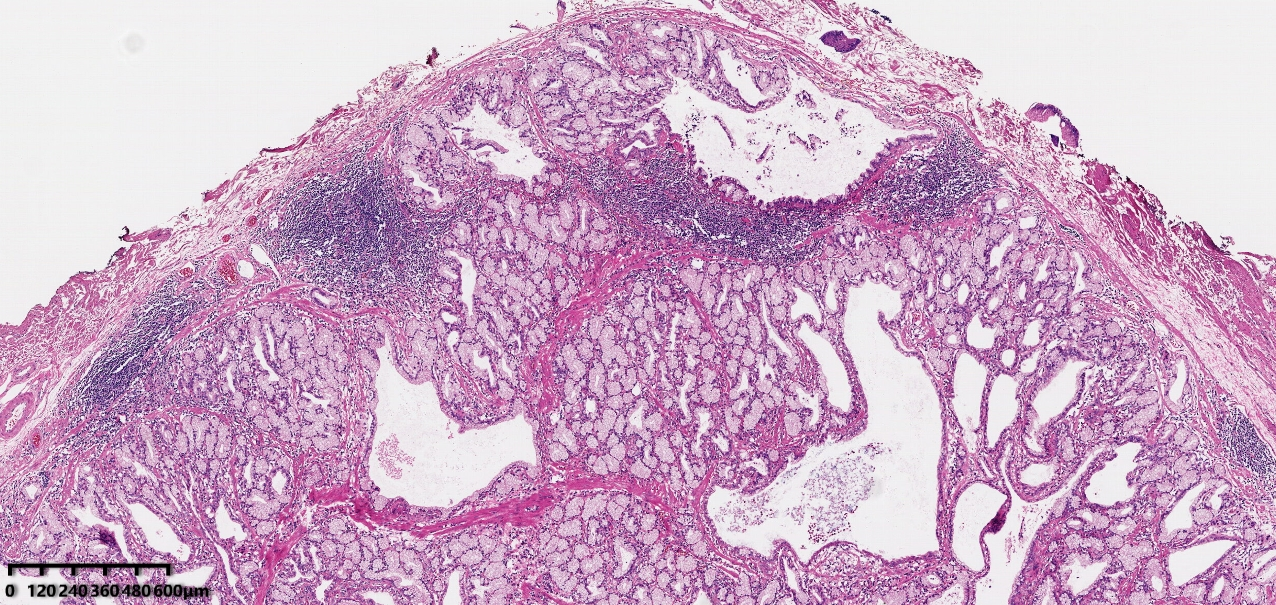
图3:肿物由大量黏液腺体构成,部分腺体扩张扭曲
免疫组化结果
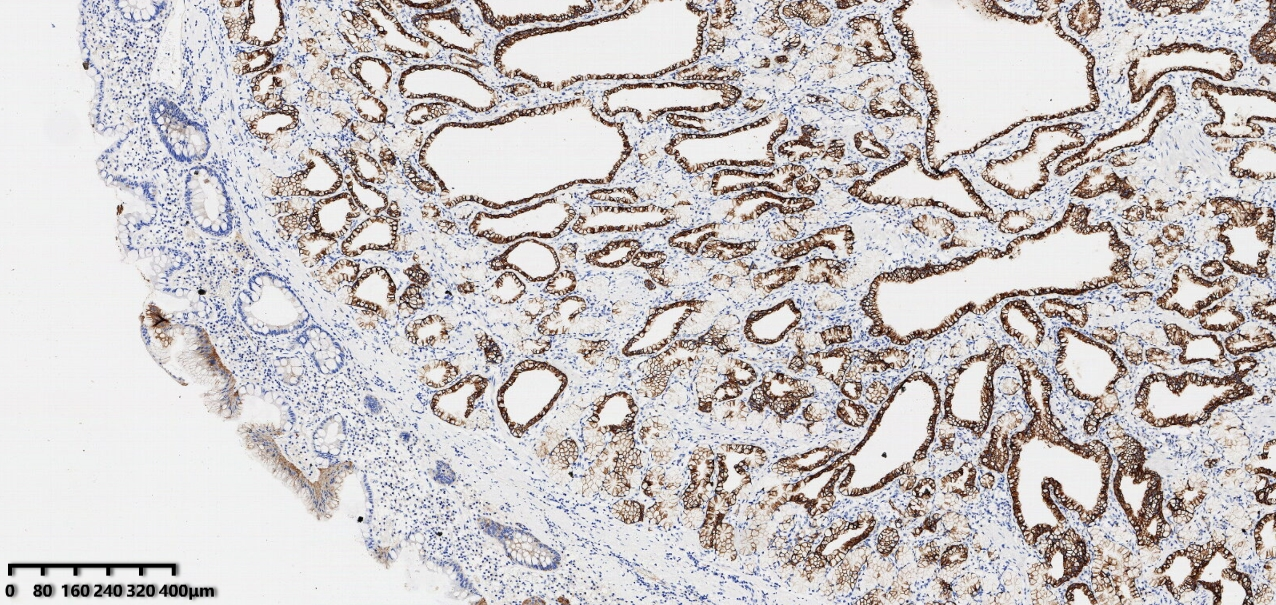
图6 腺上皮弥漫性表达CK7
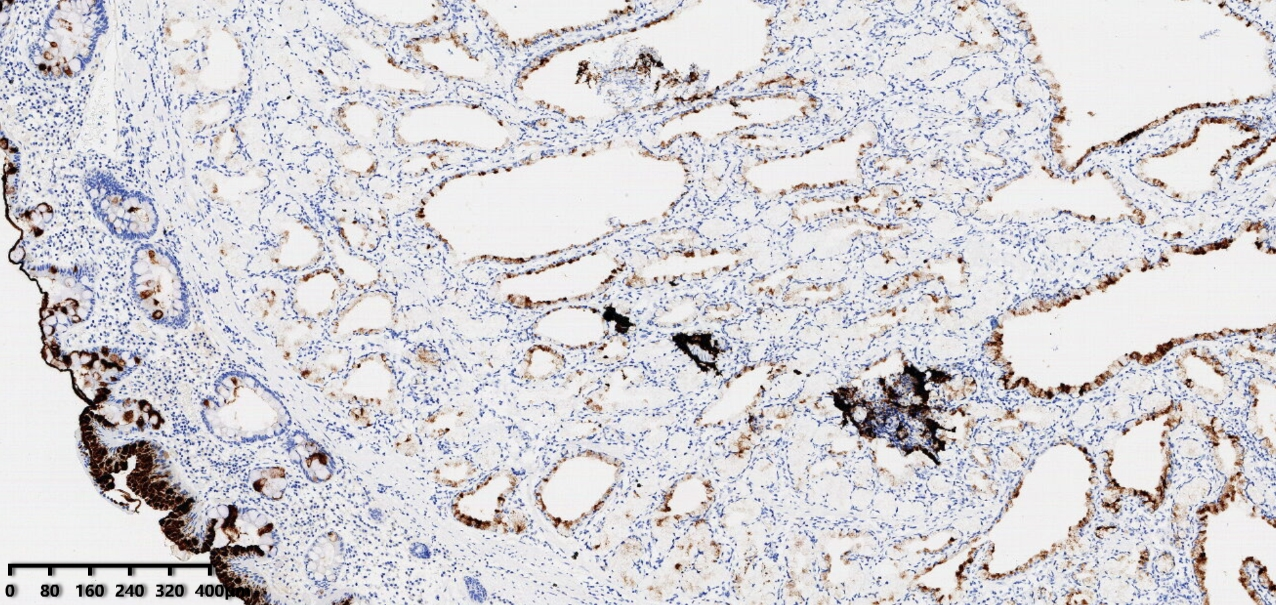
图7 腺上皮部分表达MUC5AC
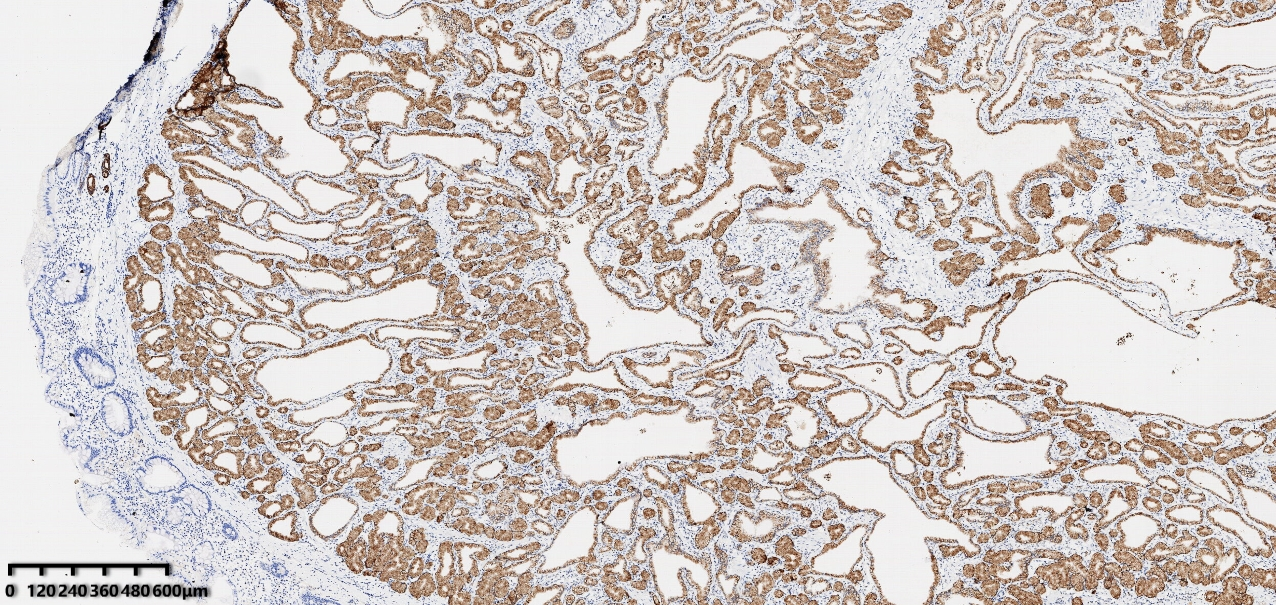
图8 腺上皮弥漫性表达MUC6
免疫组化结果:CK7(+)、MUC6(+)、MUC5AC(灶转+)、CDX2(-)、MUC2(-)、Ki-67(约2%)
病理诊断
(胃底)形态学结合免疫组化,符合幽门腺腺瘤,呈内翻性生长方式。切缘未查见病变组织。
病理诊断
(胃底)形态学结合免疫组化,符合幽门腺腺瘤,呈内翻性生长方式。切缘未查见病变组织。
幽门腺腺瘤(Pyloric gland adenoman)
定义
胃的幽门腺腺瘤(PGA)是由肿瘤性幽门型腺体组成的胃上皮性息肉。
ICD-O编码
8140/0 幽门腺型腺瘤
相关术语
可接受:幽门腺管状腺瘤;幽门腺囊内乳头状肿瘤
部位
PGAs发生在胃体或胃底
临床表现
1. 大多数PGA老年女性多见,除胃外,也可见于胆囊、十二指肠、主胰管、胆管和食管等,诊断时体积常较大。
2. 女性好发,反映了与自身免疫性胃炎相关
3. 与自身免疫性和/或幽门螺杆菌胃炎引起的黏膜萎缩/化生改变共存
4. 综合征型(家族性腺瘤性息肉病相关)比散发性的PGAs患者要年轻
5. 不同于散发性PGAs,综合征型PGAs与任何炎症背景无关,且可能与胃底腺息肉共存
流行病学
占胃黏膜上皮性息肉(不包括胃底腺息肉)不足3%
病因学
1. 散发病例与萎缩性胃炎(多数为自身免疫性)密切相关
2. 胃黏膜上皮细胞增生可以伴随整个胃肠道的柱状上皮异型增生,也可以出现在息肉样综合征中,包括家族性腺瘤性息肉病、胃腺癌和胃近端息肉病(GAPPS)、McCune-Albright综合征、幼年息肉病和林奇综合征
发病机制
1. 幽门腺化生(可以发生在胃肠道、肝胆管等任何部位)是PGA的前驱病变
2. 无论是散发的还是与家族性腺瘤性息肉病相关的PGAs都具有激活GNAS和/或KRAS突变和APC失活突变的特征
大体
PGA呈息肉样病变或肿块,平均大小为2cm(病变范围:0.3cm-10cm)
组织病理学
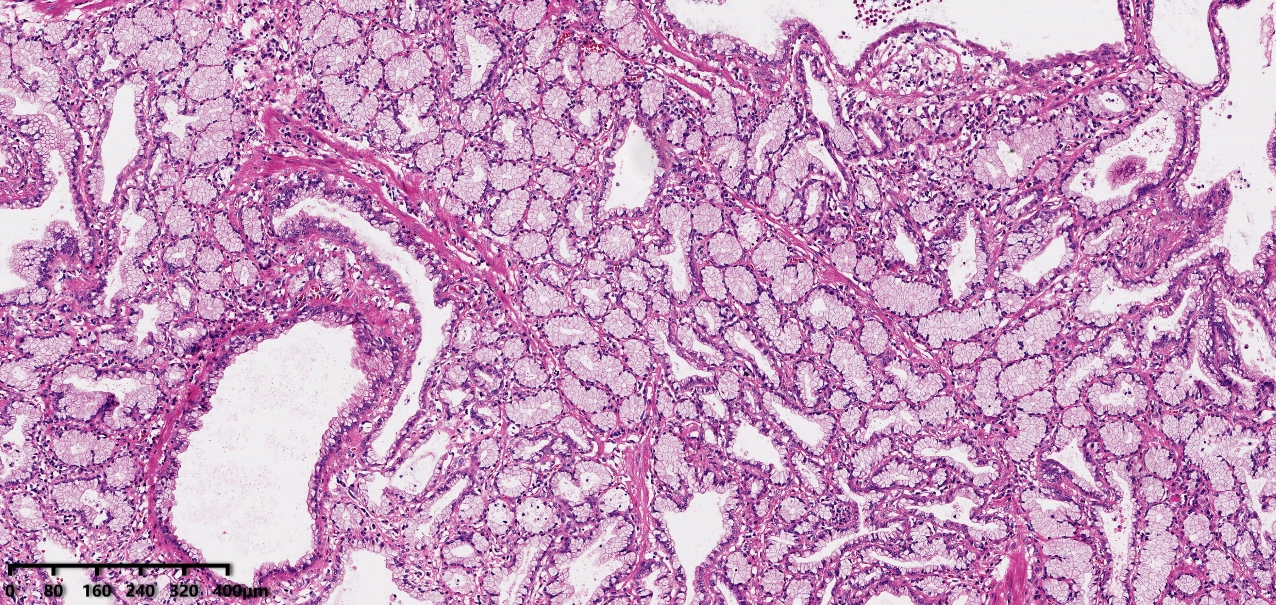
1. 肿瘤(PGAs)由紧密拥挤排列的幽门管状腺体构成,腺体被覆立方或柱状黏液分泌细胞,肿瘤细胞形态温和,没有细胞顶部黏液帽。胞质淡染或嗜酸性,呈"毛玻璃样"。细胞核圆形或卵圆形,相对较小,染色深,位于细胞基底部。
2. 大的病变可见腺体扩张。
3. 缺乏明确的顶端黏蛋白帽是区分PGAs和小凹型腺瘤的标准
4. 细胞核(圆形到卵圆形)位于基底部,核仁不明显
5. 高级别PGA表现出结构紊乱、细胞核拥挤和核极性丧失
6. 在40%-50%的病例中观察到高级别异型增生,增殖指数较高,幽门腺腺瘤细胞的异型增生程度评估和肠型腺瘤标准不完全一致,幽门腺腺瘤异型增生以细胞核增大程度而定,若细胞核较正常细胞增大3倍及以上,即可判断为高级别异型增生
7. 在几乎一半的病例中观察到腺癌(可以是局灶性的);然而有黏膜下浸润<10%
8. 与幽门型组织学表现一致,PGAs不同程度表达MUC6,MUC5AC的表达可能涉及整个病变(不局限于表面上皮)。AB-PAS染色显示胞质内斑块状中性黏液。此型腺瘤癌变风险比较大。
9. 低级别PGAs主要特点是弥漫表达MUC6,表面表达MUC5AC
10. 多达10%的PGAs表现出MUC2和/或CDX2的局部表达。偶有报道β-catenin核表达
基本诊断标准
基本特征:幽门型腺体息肉样增生,由立方/柱状细胞组成,胞质呈磨玻璃状,顶端无粘蛋白帽。
鉴别诊断
1、Brunner腺增生结节
Brunner腺增生结节是胃幽门前区黏膜内或黏膜下Brunner腺体增生呈结节状结构,腺体是正常的黏液腺体,呈小叶状结构,并可见纤维性间隔,细胞无异型性。免疫组化MUC6阳性、MUC5AC阴性,借此可以和幽门腺腺瘤相鉴别。
胃的幽门腺腺瘤(PGA)是由肿瘤性幽门型腺体组成的胃上皮性息肉。
ICD-O编码
8140/0 幽门腺型腺瘤
相关术语
可接受:幽门腺管状腺瘤;幽门腺囊内乳头状肿瘤
部位
PGAs发生在胃体或胃底
临床表现
1. 大多数PGA老年女性多见,除胃外,也可见于胆囊、十二指肠、主胰管、胆管和食管等,诊断时体积常较大。
2. 女性好发,反映了与自身免疫性胃炎相关
3. 与自身免疫性和/或幽门螺杆菌胃炎引起的黏膜萎缩/化生改变共存
4. 综合征型(家族性腺瘤性息肉病相关)比散发性的PGAs患者要年轻
5. 不同于散发性PGAs,综合征型PGAs与任何炎症背景无关,且可能与胃底腺息肉共存
流行病学
占胃黏膜上皮性息肉(不包括胃底腺息肉)不足3%
病因学
1. 散发病例与萎缩性胃炎(多数为自身免疫性)密切相关
2. 胃黏膜上皮细胞增生可以伴随整个胃肠道的柱状上皮异型增生,也可以出现在息肉样综合征中,包括家族性腺瘤性息肉病、胃腺癌和胃近端息肉病(GAPPS)、McCune-Albright综合征、幼年息肉病和林奇综合征
发病机制
1. 幽门腺化生(可以发生在胃肠道、肝胆管等任何部位)是PGA的前驱病变
2. 无论是散发的还是与家族性腺瘤性息肉病相关的PGAs都具有激活GNAS和/或KRAS突变和APC失活突变的特征
大体
PGA呈息肉样病变或肿块,平均大小为2cm(病变范围:0.3cm-10cm)
组织病理学
1. 肿瘤(PGAs)由紧密拥挤排列的幽门管状腺体构成,腺体被覆立方或柱状黏液分泌细胞,肿瘤细胞形态温和,没有细胞顶部黏液帽。胞质淡染或嗜酸性,呈"毛玻璃样"。细胞核圆形或卵圆形,相对较小,染色深,位于细胞基底部。
2. 大的病变可见腺体扩张。
3. 缺乏明确的顶端黏蛋白帽是区分PGAs和小凹型腺瘤的标准
4. 细胞核(圆形到卵圆形)位于基底部,核仁不明显
5. 高级别PGA表现出结构紊乱、细胞核拥挤和核极性丧失
6. 在40%-50%的病例中观察到高级别异型增生,增殖指数较高,幽门腺腺瘤细胞的异型增生程度评估和肠型腺瘤标准不完全一致,幽门腺腺瘤异型增生以细胞核增大程度而定,若细胞核较正常细胞增大3倍及以上,即可判断为高级别异型增生
7. 在几乎一半的病例中观察到腺癌(可以是局灶性的);然而有黏膜下浸润<10%
8. 与幽门型组织学表现一致,PGAs不同程度表达MUC6,MUC5AC的表达可能涉及整个病变(不局限于表面上皮)。AB-PAS染色显示胞质内斑块状中性黏液。此型腺瘤癌变风险比较大。
9. 低级别PGAs主要特点是弥漫表达MUC6,表面表达MUC5AC
10. 多达10%的PGAs表现出MUC2和/或CDX2的局部表达。偶有报道β-catenin核表达
基本诊断标准
基本特征:幽门型腺体息肉样增生,由立方/柱状细胞组成,胞质呈磨玻璃状,顶端无粘蛋白帽。
鉴别诊断
1、Brunner腺增生结节
Brunner腺增生结节是胃幽门前区黏膜内或黏膜下Brunner腺体增生呈结节状结构,腺体是正常的黏液腺体,呈小叶状结构,并可见纤维性间隔,细胞无异型性。免疫组化MUC6阳性、MUC5AC阴性,借此可以和幽门腺腺瘤相鉴别。
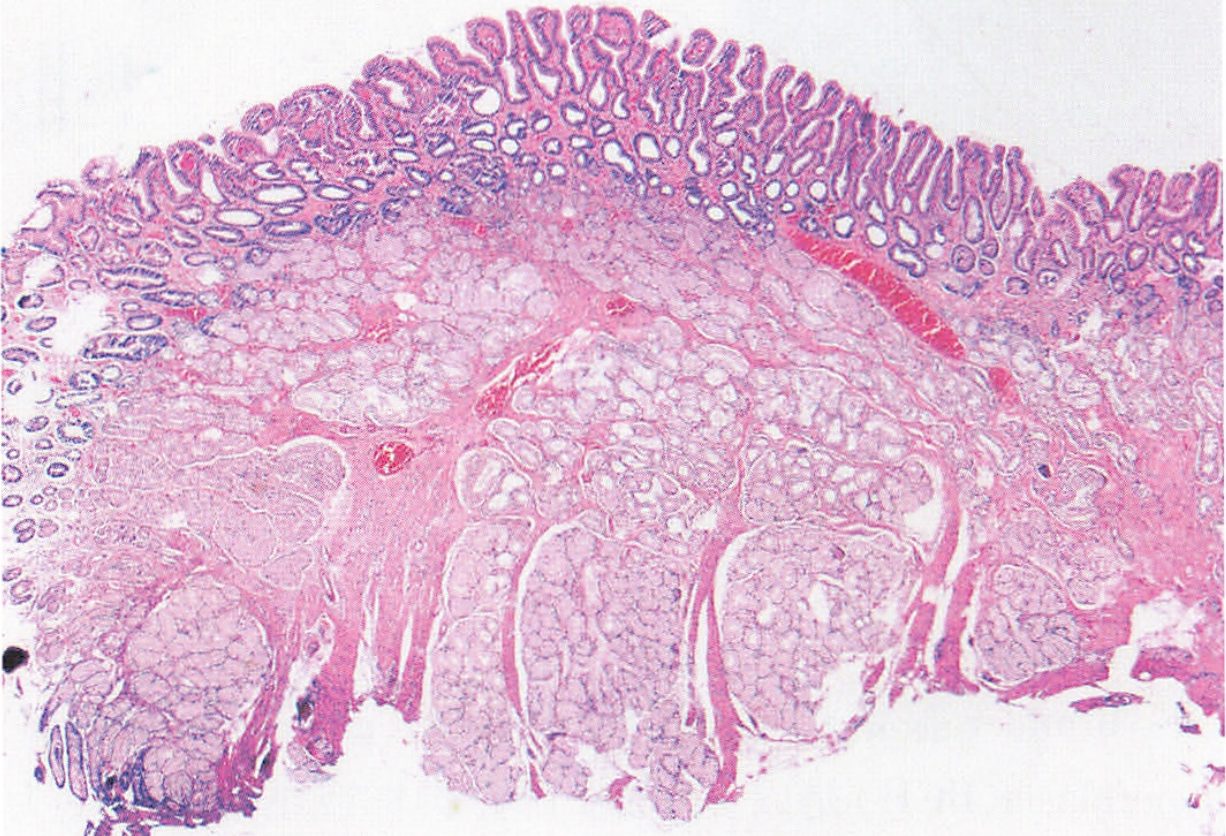
幽门管粘膜下层结节状增生的Brunner腺,腺体形态规则温和,细胞同正常的幽门腺,细胞无异型性
图片来源:临床病理诊断与鉴别诊断 消化道疾病分册 李增山主编
2、息肉状/深在性囊性胃炎
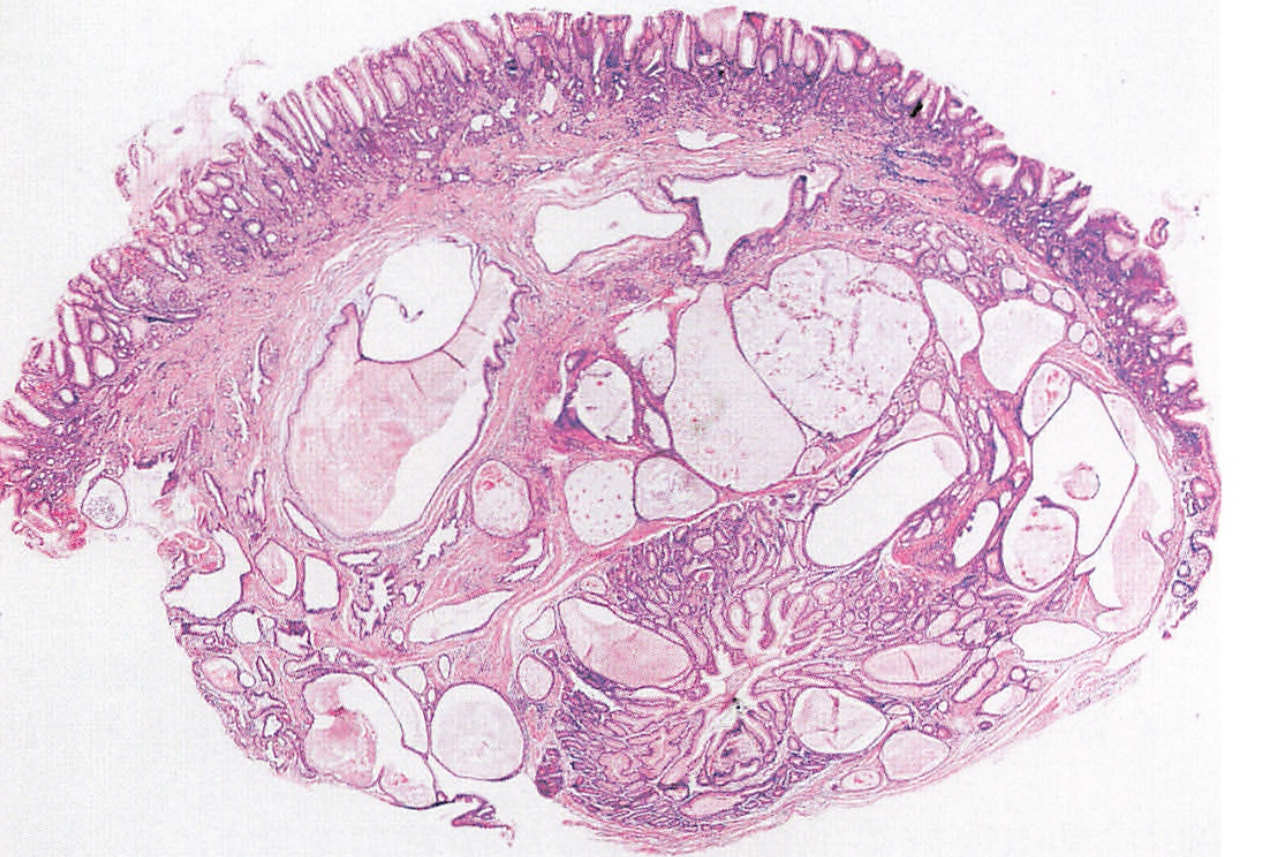
患者在胃大部切除术后在吻合口周围发生的深在性囊性胃炎
图片来源:临床病理诊断与鉴别诊断 消化道疾病分册 李增山主编
息肉状/深在性囊性胃炎(gastric cystical polyposa/profunda,GCP)为胃黏膜腺体(小凹腺/固有腺体)错位于黏膜肌层、黏膜下层或更深的固有肌层、浆膜层所形成的病变。当病变呈息肉状时称为息肉状囊性胃炎,反之称之为深在性囊性胃炎。该病患者大多数既往都接受过胃部手术(包括内镜手术)、胃溃疡和慢性胆汁反流的患者。黏膜下层或更深部位异位腺体常与黏膜层腺体相延续,病灶境界较清晰,病灶内见不同程度增生、扩张的胃小凹腺体、胃体腺、幽门腺或化生性腺体,腺体排列较规则、腺腔完整、衬覆单层腺上皮,细胞无异型,病灶内间质类似黏膜固有层,周围间质内可见含铁血黄素沉积、淋巴细胞聚集。病灶表面腺体呈再生性改变,可伴发肠化、糜烂、溃疡、甚至异型增生,黏膜肌层紊乱、不规则排列。GCP 常与黏膜层腺体相延续边界清楚,间质常类似固有层疏松水肿,异位腺体无明显异型性且增殖不活跃,病灶周围常见含铁血黄素沉积、淋巴细胞聚集等损伤后继发性反应。
3、胃小凹型腺瘤
常见于老年人,男性较多,多见于家族性腺瘤性息肉病(familial adenomatous polyposis,FAP)患者,散发病例肿瘤体积常较小。肿瘤由异型增生的胃小凹上皮构成,瘤细胞呈柱状,细胞顶端有黏液帽。幽门腺腺瘤胞浆嗜酸或嗜双色性磨玻璃样。上皮异型增生多位于息肉近表面处,腺瘤周围胃黏膜无肠上皮化生。免疫组织化学染色MUC5AC阳性,而MUC6、MUC2、CD10及CDX2阴性。AB-PAS染色示肿瘤细胞顶部红色的黏液帽。此型癌变潜能低。
4、肠型腺瘤
常见于老年人,男性较多,与结直肠腺瘤组织学特征相同,可见杯状细胞或潘氏细胞,瘤细胞呈现低级别异型增生表现,细胞核拉长、深染、拥挤,呈假复层排列。细胞核位于腺腔底部。阿辛蓝-过碘酸雪夫(AB-PAS)染色示杯状细胞内蓝色黏液。免疫组织化学染色肿瘤细胞MUC2和CD10阳性表达。肠型腺瘤伴有灶性高级别异型增生者癌变风险高。
5、泌酸腺腺瘤
又称泌酸腺息肉、主细胞腺瘤/息肉,临床少见,女性略多,发生在胃近端(胃体及贲门),通常为单发,体积小,最大径0.2~0.8 mm。发生机制可能与质子泵抑制剂应用有关。镜下肿瘤由成团或不规则、相互吻合的腺体组成,腺上皮成分类似胃体腺,可见主细胞、壁细胞及颈黏液细胞,局灶核复层化(通常不超过2层),核异型性不明显,核分裂象罕见。免疫组织化学MUC6、Pepsinogen-1阳性,多数病例表达突触素和CD56,但不表达嗜铬粒素A(CgA),可与神经内分泌肿瘤鉴别。
预后
1. 由于发生高级别异型增生/胃癌的风险相对较高,完全切除是必要的
2. 伴有自身免疫性胃炎患者更易发展为高级别异型增生/胃癌
3. 肿瘤风险随着息肉大小、管状绒毛结构和混合免疫表型的增加而增加
4. 预后取决于癌性成分,然而,经内镜或手术切除后,总的局部复发率<10%
【参考文献】
1. 临床病理诊断与鉴别诊断 消化道疾病分册 李增山主编
2. 第5版WHO 消化系统肿瘤分册
3. 胃肠道腺瘤和良性上皮性息肉的病理诊断共识.中华病理学杂志.2020,49(1):3-11
4. 读书笔记系列第2卷 消化系统诊断病理 张福志主编
3、胃小凹型腺瘤
常见于老年人,男性较多,多见于家族性腺瘤性息肉病(familial adenomatous polyposis,FAP)患者,散发病例肿瘤体积常较小。肿瘤由异型增生的胃小凹上皮构成,瘤细胞呈柱状,细胞顶端有黏液帽。幽门腺腺瘤胞浆嗜酸或嗜双色性磨玻璃样。上皮异型增生多位于息肉近表面处,腺瘤周围胃黏膜无肠上皮化生。免疫组织化学染色MUC5AC阳性,而MUC6、MUC2、CD10及CDX2阴性。AB-PAS染色示肿瘤细胞顶部红色的黏液帽。此型癌变潜能低。
4、肠型腺瘤
常见于老年人,男性较多,与结直肠腺瘤组织学特征相同,可见杯状细胞或潘氏细胞,瘤细胞呈现低级别异型增生表现,细胞核拉长、深染、拥挤,呈假复层排列。细胞核位于腺腔底部。阿辛蓝-过碘酸雪夫(AB-PAS)染色示杯状细胞内蓝色黏液。免疫组织化学染色肿瘤细胞MUC2和CD10阳性表达。肠型腺瘤伴有灶性高级别异型增生者癌变风险高。
5、泌酸腺腺瘤
又称泌酸腺息肉、主细胞腺瘤/息肉,临床少见,女性略多,发生在胃近端(胃体及贲门),通常为单发,体积小,最大径0.2~0.8 mm。发生机制可能与质子泵抑制剂应用有关。镜下肿瘤由成团或不规则、相互吻合的腺体组成,腺上皮成分类似胃体腺,可见主细胞、壁细胞及颈黏液细胞,局灶核复层化(通常不超过2层),核异型性不明显,核分裂象罕见。免疫组织化学MUC6、Pepsinogen-1阳性,多数病例表达突触素和CD56,但不表达嗜铬粒素A(CgA),可与神经内分泌肿瘤鉴别。
预后
1. 由于发生高级别异型增生/胃癌的风险相对较高,完全切除是必要的
2. 伴有自身免疫性胃炎患者更易发展为高级别异型增生/胃癌
3. 肿瘤风险随着息肉大小、管状绒毛结构和混合免疫表型的增加而增加
4. 预后取决于癌性成分,然而,经内镜或手术切除后,总的局部复发率<10%
【参考文献】
1. 临床病理诊断与鉴别诊断 消化道疾病分册 李增山主编
2. 第5版WHO 消化系统肿瘤分册
3. 胃肠道腺瘤和良性上皮性息肉的病理诊断共识.中华病理学杂志.2020,49(1):3-11
4. 读书笔记系列第2卷 消化系统诊断病理 张福志主编




 苏公网安备 32011402010112号
苏公网安备 32011402010112号