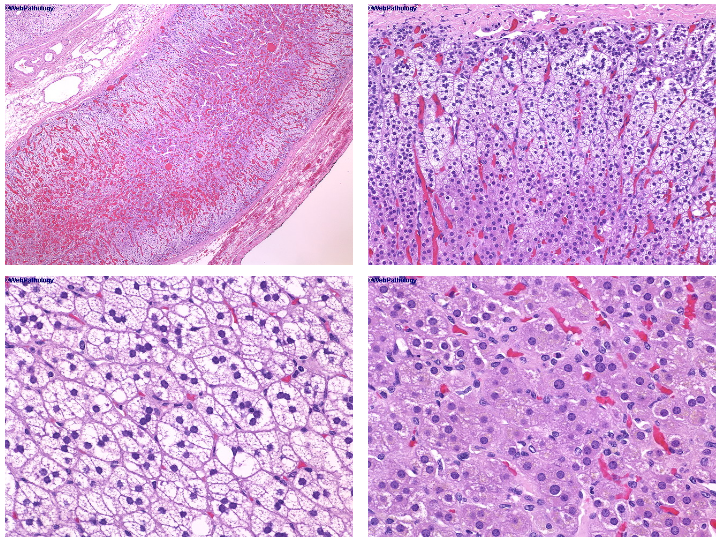
球状带:细胞小巢状排列,细胞质少,略嗜碱性,核圆形,分泌盐皮质激素
束状带:细胞条索状排列,核圆形,胞浆透亮丰富,分泌糖皮质激素
网状带:细胞排列成不规则索状,互相吻合成网状,细胞小,胞质嗜酸,可有脂褐素或脂滴,核圆形,分泌性激素
髓质:梁索状或巢团状嗜碱性细胞,核大,胞质嗜碱性
肾上腺肿瘤诊断特点和难点
作为神经内分泌器官,具有神经内分泌肿瘤病理特征。
肿瘤皮质与髓质起源的肿瘤,特别是恶性肿瘤,形态学可存在一定程度重叠,起源判断可能困难。
皮质肿瘤良恶性鉴别存在困难,是外科病理诊断难点,肾上腺嗜酸性肿瘤及儿童肾上腺皮质肿瘤需要选用不同的标准。
特殊类型皮质肿瘤罕见,增加诊断困难。
邻近器官(肾、肝)、后腹膜起源肿瘤均可累及肾上腺,鉴别诊断困难。
肾上腺结节与良性肿瘤界限不清。
起源于异位的肾上腺组织或肾上腺残余的肿瘤容易误诊。
WHO肾上腺皮质肿瘤分类:
肾上腺皮质瘤样病变(增生、结节性病变、囊肿)
肾上腺皮质腺瘤
肾上腺皮质腺癌
性索间质肿瘤
间叶和间质肿瘤(血管源性肿瘤、腺瘤样瘤、髓脂肪瘤、神经鞘瘤)
肾上腺异位/残余及肿瘤
继发性或转移性肿瘤

弥漫性肾上腺皮质增生(diffuse adrenal cortical hyperplasia)
2022年分类中,除先天性肾上腺增生患者在肾上腺和肾上腺残余组织(adrenal rests)中发现弥漫性致密细胞肾上腺皮质增生之外,肾上腺皮质增生的诊断类别现在仅限于双侧弥漫性肾上腺皮质增生,其可由垂体促肾上腺皮质瘤(促肾上腺皮质激素垂体神经内分泌瘤)或下丘脑肿瘤驱动,或在异位与ACTH或CRH依赖性发病机制有关(例如,ACTH-或CRH-产生性神经内分泌肿瘤,副神经节瘤)。
醛固酮生成性弥漫性增生是一种广泛而不间断的增生性ZG细胞带,超过50%的细胞呈CYP11B2阳性免疫染色。
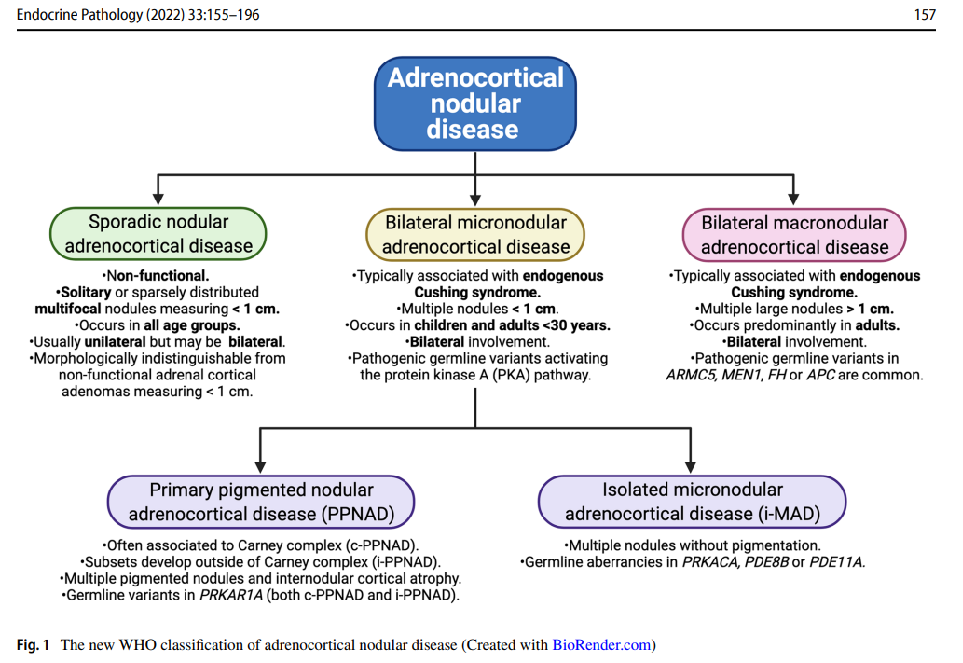
肾上腺皮质结节性疾病
在2022新版WHO(第5版)肾上腺皮质疾病分类中,肾上腺皮质病理学最显著的命名变化是肾上腺皮质结节性疾病的细化分类。
新的WHO分类将肾上腺皮质结节性疾病亚型分为(见后图):
散发性结节性肾上腺皮质疾病(sporadic nodular adrenocortical disease)
双侧小结节性肾上腺皮质疾病(bilateral micronodular adrenal cortical disease):包括原发色素性结节和孤立性小结节
双侧大结节性肾上腺皮质疾病(bilateral macronodular adrenal cortical disease)
肾上腺囊肿
肾上腺囊肿有四种不同的类型:
假性囊肿,最常见的肾上腺囊肿,需与恶性肿瘤出血、囊性变鉴别;
内皮(血管)囊肿,由扩张和血栓形成的血管或淋巴管发展而来;
上皮性囊肿,需与后腹膜支气管源性或肠源性等上皮性囊肿、成熟性囊性畸胎瘤等鉴别;
寄生虫性囊肿。
囊肿的诊断流程
首先要评估囊壁内衬细胞是否存在。
如果没有,则认为是肾上腺假性囊肿,囊内通常含有纤维蛋白出血性液体,并由增厚不等的纤维组织包裹。
如果能找到内衬细胞,通常是单层的扁平内皮或间皮细胞。前者与淋巴管有关,与血管内皮无关,偶见管腔内突起。后者为扁平或立方形间皮细胞,无异型性。
寄生虫性囊肿可以有很大的体积,单个或多个囊腔中含有透明液体和具有PAS阳性寄生虫的纤维钙化囊壁。
当不存在实性区和/或细胞异型性时,通常考虑肿瘤性疾病,具体囊肿类型对治疗影响并不显著。
肾上腺囊肿,左侧见皮质细胞,右侧见囊腔,被覆单层立方上皮,符合上皮性囊肿↓。
肾上腺皮质腺瘤
肾上腺皮质腺瘤是一种肾上腺皮质细胞起源的肿瘤,缺乏恶性肿瘤的形态学特征,肿瘤细胞异质性大,可由不同形态细胞混合组成。
组织学显示,肾上腺皮质腺瘤由富含脂质的透明细胞与富含嗜酸性颗粒细胞/致密细胞的混合成分组成。肾上腺皮质腺瘤中通常观察不到明显恶性肿瘤相关特征,如血管浸润、局部浸润侵犯邻近结构、非穿刺、治疗相关的肿瘤性坏死、 病理性核分裂(甚至可以只有1个)、核分裂增加(>5个/10 mm2)和网状纤维消失(非变性或出血区域)。
分为黑色腺瘤和嗜酸细胞腺瘤两种亚型,另外罕见伴腺样分化及粘液变亚型。黑色腺瘤因富含脂褐素而呈黑色。嗜酸细胞腺瘤大于90%的肿瘤细胞富于嗜酸性胞质,细胞呈多形 性,富于核仁,多为无功能性腺瘤。
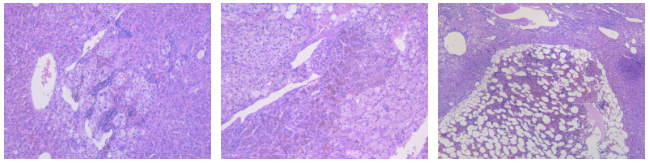
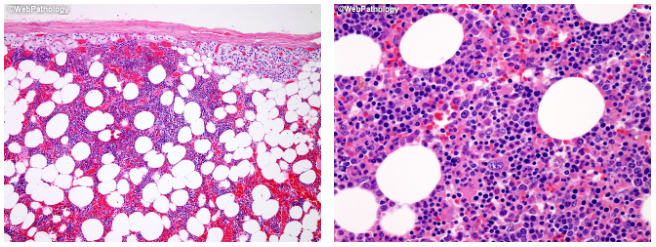
左上图示肾上腺皮质腺瘤伴髓样造血,中上图示肿瘤细胞内色素沉积,右上图示腺瘤内见髓脂肪瘤成分↑。
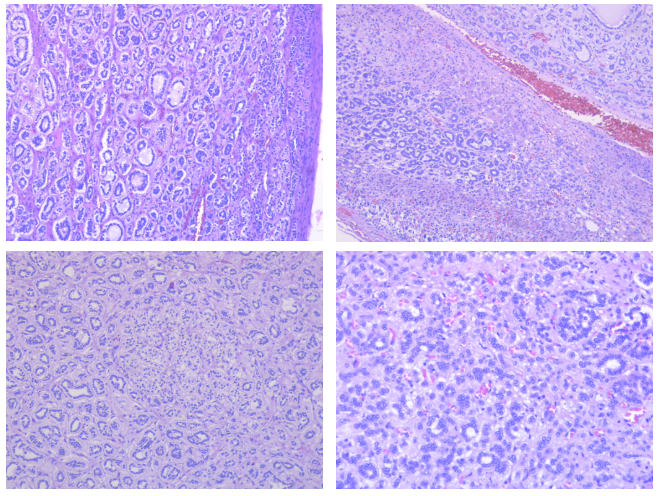
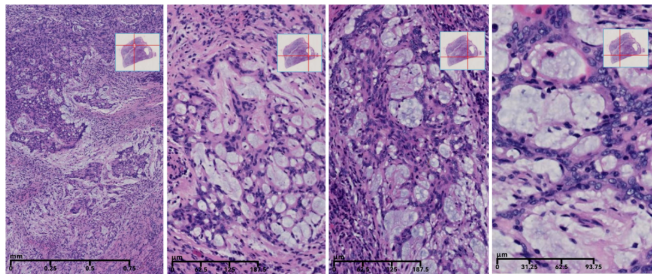
伴假腺样结构的肾上腺皮质肿瘤,肿瘤细胞区域性呈小管状、腺样排列,少量管腔内可见粘液,局灶区肿瘤可呈条索或列兵样排列↑。
肿瘤细胞排列呈梁状、条索状或形成假腺管样特征,松散的漂浮在丰富的黏液中;
中等大小的肿瘤细胞呈多角形,细胞边界清楚,具有丰富的嗜酸性或透明细胞质,核圆形或椭圆形,核仁可见;
肿瘤局部可出现一定程度的细胞多形性,但核分裂罕见,且无出血坏死或血管侵犯↑。
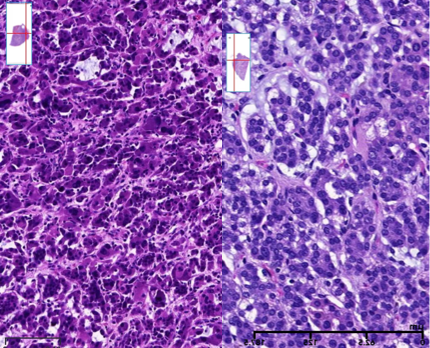
肾上腺皮质腺癌(ACC)
2022WHO分类中,成人肾上腺皮质癌的病理标准没有改变;然而,2022 WHO分型强调了血管浸润对肿瘤诊断和预后影响。
血管侵犯是在肿瘤和肾上腺被膜的交界处或肾上腺被膜外进行评估的,不评价肿瘤内部血管。
肉眼可见或临床检测到的大血管浸润是晚期ACC的发现 ;显微镜下微血管侵袭是指肿瘤细胞侵入血管壁并形成血栓/纤维蛋白-肿瘤复合物或血管内肿瘤细胞与血小板血栓/纤维蛋白混合。
新分类强调辅助生物标志物在ACC中的诊断和预测作用。
ACC根据其特征性细胞形态学特征进行分型,包括普通型,嗜酸细胞型,粘液样,和肉瘤样ACCs 等。
嗜酸细胞型ACC由占肿瘤90%以上的嗜酸性肿瘤细胞组成。
黏液样ACC的特征是显著的细胞外粘蛋白沉积。粘液样肾上腺皮质肿瘤中的一些Weiss参数(如缺乏弥漫性生长、核异型性或淋巴浸润)可能难以评估,不适用此标准。
肉瘤样癌类似于其他器官的肉瘤样癌,通常肿瘤细胞部分区表现肾上腺皮质分化。需要将与ACC其他亚型无关的肉瘤样ACC与肉瘤区进行鉴别。
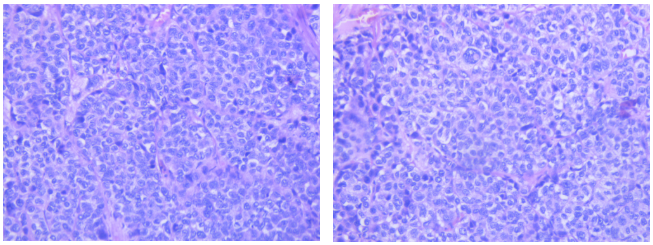
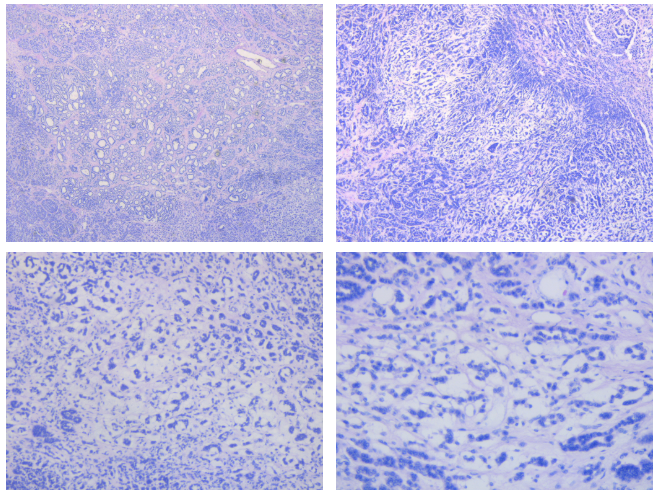
嗜酸细胞型ACC
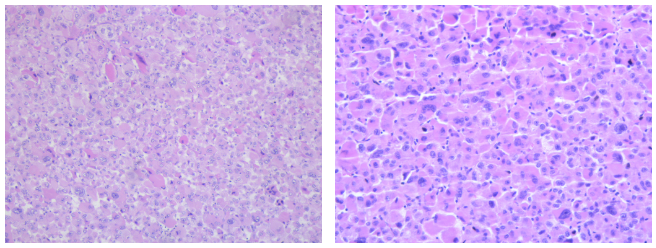
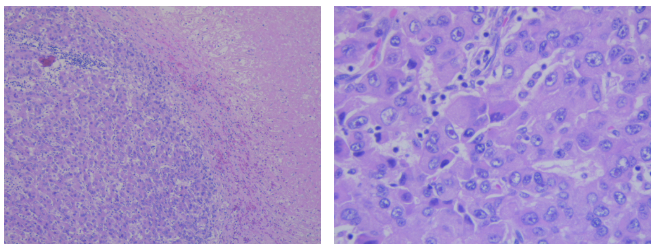
左图肿瘤性坏死,右图示核异型及瘤巨细胞↓
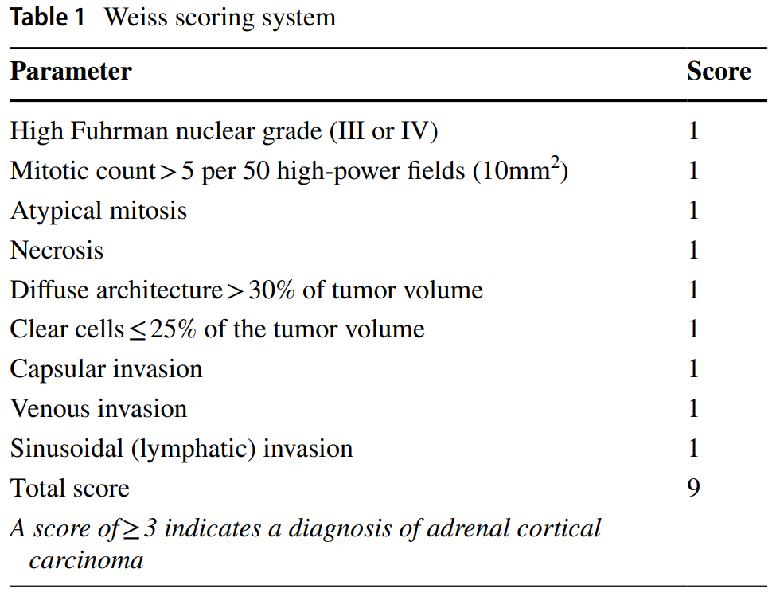
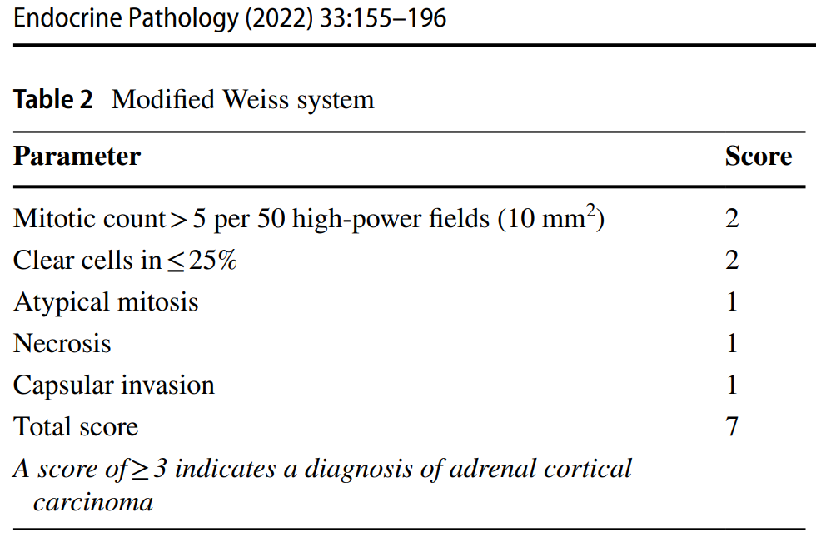
用于成人普通型肾上腺皮质肿瘤的分类
对于需要鉴别良恶性的肾上腺皮质肿瘤,其中最重要的核分裂像的计数,病理性核分裂像的查找,必须全面完整评估所有切片,必要时可以补充取材。
网状纤维染色法The reticulin algorithm
当Gordon Sweet银组织化学染色显示的网状纤维缺失并出现下列参数之一时,即可诊断ACC:
(i)核分裂>5个/10 mm2(50个高倍镜视野)
(ii)肿瘤坏死
(iii)血管侵犯。

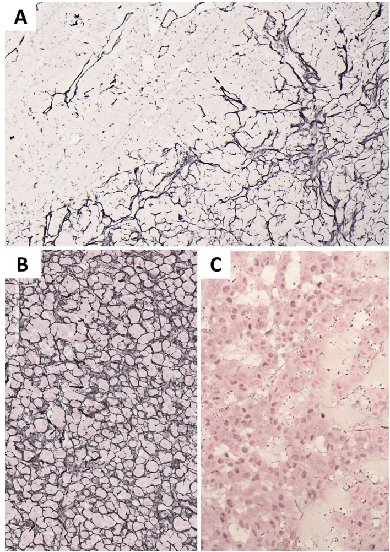
Lin–Weiss–Bisceglia 标准用于嗜酸性肾上腺皮质肿瘤

1.嗜酸细胞性肾上腺皮质癌:至少一个主要标准项
2.恶性潜能不确定的嗜酸细胞肾上腺皮质肿瘤:至少一个次要标准项
3.嗜酸细胞性肾上腺皮质腺瘤:缺乏主要和次要标准项
赫尔辛基评分(Helsinki score)

肾上腺皮质腺癌的诊断关键点
充分全面的取材(肿瘤大小、包膜、血管)
明确皮质来源(免疫组化CgA、SF1、A103、α-inhibin、β-catenin)
网状纤维染色
应用改良Weiss系统及其他系统明确肿瘤良恶性
结合临床检验结果
会诊、随访
肾上腺性索间质肿瘤
临床极其罕见,文献报道颗粒细胞瘤和Leydig细胞瘤各3例,均发生于绝经后妇女。Leydig细胞瘤的患者表现男性体征,颗粒细胞瘤的患者以子宫出血或顽固性高血压为症状。肾上腺性索间质肿瘤的组织学形态和免疫表型与发生于卵巢者相似。
已知病例中肿瘤起源及免疫表型均不详,国内尚未见明确报道。
间叶和间质起源肿瘤
其中髓脂肪瘤最为常见(注意:其中髓代表髓外造血,并非髓质脂肪瘤)、另外可见血管源性肿瘤、淋巴管起源肿瘤、腺瘤样瘤、神经鞘瘤等。
腺瘤样癌
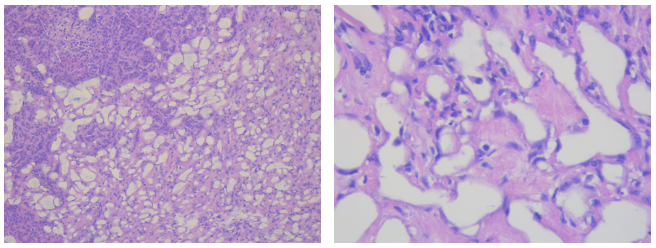
肾上腺微囊状网状神经鞘瘤
肾上腺异位/残余及肿瘤
肾上腺异位(Adrenal ectopia)的定义是原位肾上腺外孤立的良性肾上腺皮质组织。在与其胚胎发育通道一致的某些解剖位置(腹腔、睾丸、卵巢等)可检出大多数肾上腺异位。
肾上腺异位组织必须与睾丸间质细胞和其他产生类固醇的性腺肿瘤和非类固醇生成性肿瘤(如肾细胞癌和肝细胞癌) 鉴别。
肾上腺皮质迷芽瘤(迷离瘤)是肾上腺异位相关术语,定义为其他部位出现成熟的肾上腺皮质成分,其位置无法用肾上腺皮质的正常胚胎发生来解释。
当与先天性肾上腺增生等疾病相关时,肾上腺残余(Adrenal rests)可能具有临床相关性。肾上腺残余瘤通常是局限于性腺结节性增生相关术语,而不是异位肾上腺皮质组织。
继发性或转移性肿瘤
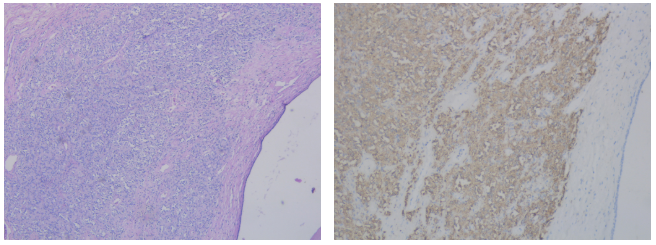
最常见累及肾上腺的肿瘤为肾细胞癌。
左下图为HE染色,左侧见胞浆透亮肿瘤细胞团,右侧见受压梁索状细胞。右中图为PAX8染色,可见肿瘤区域PAX8阳性。右下图为SF1染色,可见正常肾皮质区域核阳性↓。
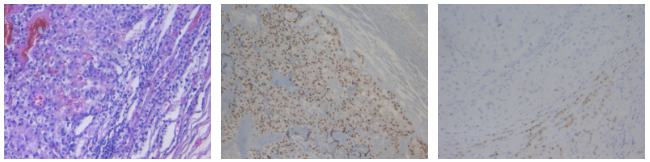
肾上腺活检组织内见子宫内膜样腺癌





 苏公网安备 32011402010112号
苏公网安备 32011402010112号